波生坦片对肺动脉高压有何功效(波生坦能治愈肺动脉高压吗)
笔记要点
肺动脉高压病因多样,发病机制复杂,临床分为5大类。肺动脉高压的认识仍需要加强,比如肺动脉高压与动脉性肺动脉高压区分不清,混为一谈;肺动脉高压靶向药物滥用,没有分析患者的具体病理机制,不进行客观检查,仅凭肺动脉高压就贸然用药,非但浪费医疗资源而且还可能加重病情。
病例介绍
患者年龄:6个月
患者性别:女
简要病史:
孕38周时出生,出生体重为3.0kg。
30日龄时,例行体检发现发育明显落后,怀疑遗传疾病,染色体检查证实21三体综合征。后被转诊到儿科心脏病门诊,诊断为完全性房室间隔缺损、动脉导管未闭和肺动脉高压。
56日龄时,进行心导管插管,左室压(收缩压/舒张压)为51/8 mmHg;右心室压(收缩压/舒张压)为53/7 mmHg;主肺动脉压(收缩压/舒张压/平均压)为49/14/31 mmHg;肺循环和体循环流量比值为1.91;肺血管阻力为4.81 Wood单位。
64日龄时,进行心内修补和动脉导管未闭结扎。术后超声心动图测得的右心室压仍然很高,几乎等于左心室压。给予吸入一氧化氮。
94日龄时,停止吸入一氧化氮,但咳嗽,呼吸困难。增加利尿剂的剂量只能暂时改善呼吸状态。
110日龄时,胸部X光片提示肺纤维化,开始静脉注射泼尼松龙,呼吸状态显著改善。
111日龄时,将静脉注射泼尼松龙改为口服泼尼松龙。
113日龄时,考虑到肺动脉高压,口服波生坦。
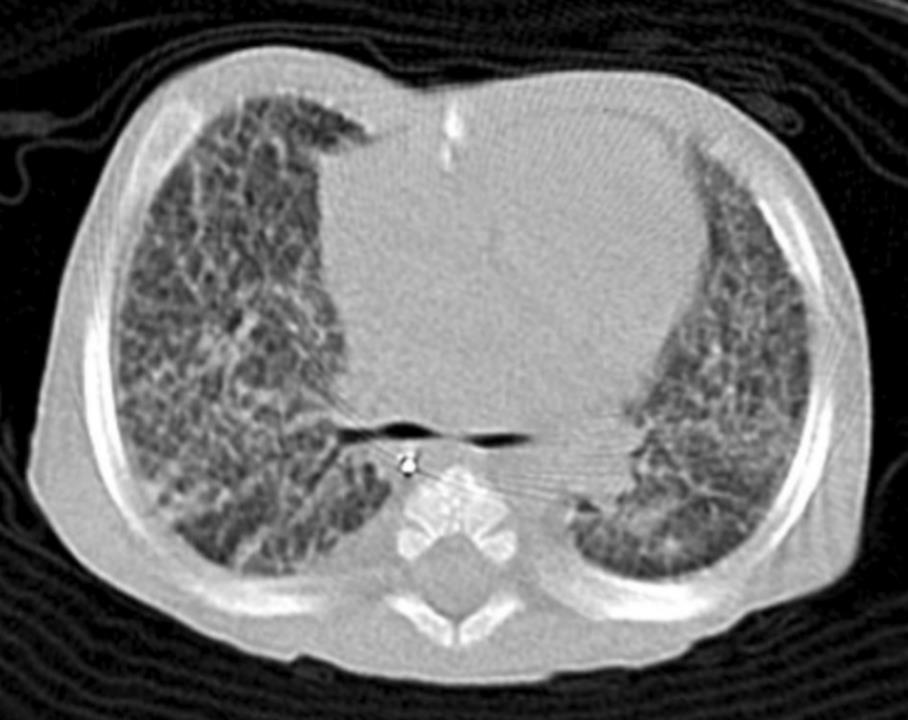
139日龄时,呼吸困难和低氧血症依旧,又因为急性支气管炎,给予气管插管。静脉注射地塞米松和氨苄西林改善了她的病情。胸部HRCT显示全小叶毛玻璃样阴影和小叶间隔增厚(图) 。
176日龄时,呼吸状况进一步恶化,在重症监护室开始甲基强的松龙冲击治疗。
181日龄时,出现肺泡出血和低血容量性休克,死亡。
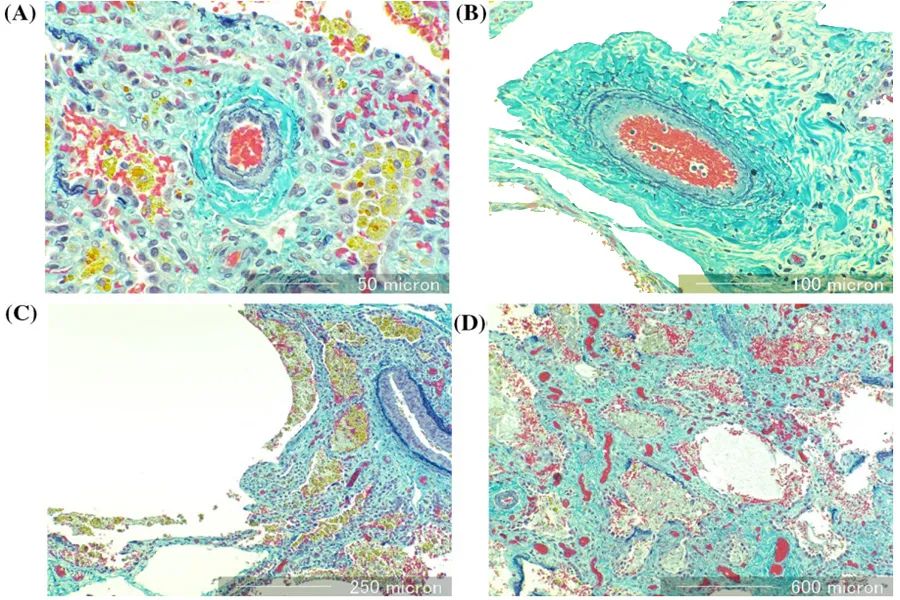
在获得父母的知情同意后,进行了尸检。肺部组织病理学表现为肺小动脉狭窄和阻塞,伴有中层增厚、含铁血黄素沉积、淋巴管扩张、大疱样肺泡扩张、肺泡壁纤维增厚和肺静脉内膜纤维增厚近50%(图)。这些病理学发现提示存在复发性肺泡出血、间质性肺疾病、肺动脉高压。
病例述评
【1】肺动脉高压的疾病
1类:肺动脉自身引起;
2类:左心疾病引起;
3类:肺病或者低氧引起;
4类:慢性血栓栓塞性和(或)其他肺动脉阻塞性病变引起;
5类:不能明确的多因素引起。
1类常见疾病:自发性的、遗传性的、药物或者毒性物质所致、其他相关的(门静脉高压、结缔组织疾病、先心病、血吸虫、HIV)、肺毛细血管瘤(PCH)、肺静脉阻塞性疾病(PVOD)、PPHN(新生儿持续肺动脉高压)
2类常见疾病:左心收缩及舒张功能障碍、瓣膜功能障碍、先天性或者活动性的流出道及流入道狭窄
3类疾病:COPD、间质性肺疾病、睡眠相关呼吸暂停综合征、其它混合性或者限制性的肺疾病、肺泡低通气、长期高海拔、进展性的肺疾病
4类:慢性血栓栓塞性肺动脉高压
5类:血液疾病:骨髓增生、慢性溶血性贫血、脾脏切除术;系统性:结节病、组织细胞增生、淋巴管平滑肌瘤病
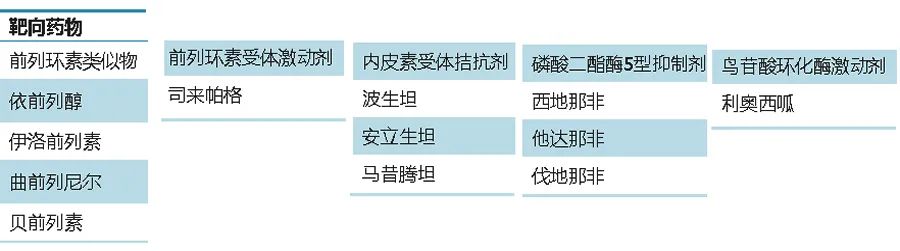
【2】肺动脉高压靶向药物的分类
【3】靶向药物为什么加重某些类型的肺动脉高压患儿病情?
在谈这个问题之前,应该承认这个事实:靶向药物之前儿童肺动脉高压的中位生存时间仅有约10个月,靶向药物出现后生存状况改善,原发性肺动脉高压的2年和5年生存率分别达到90%和75%。
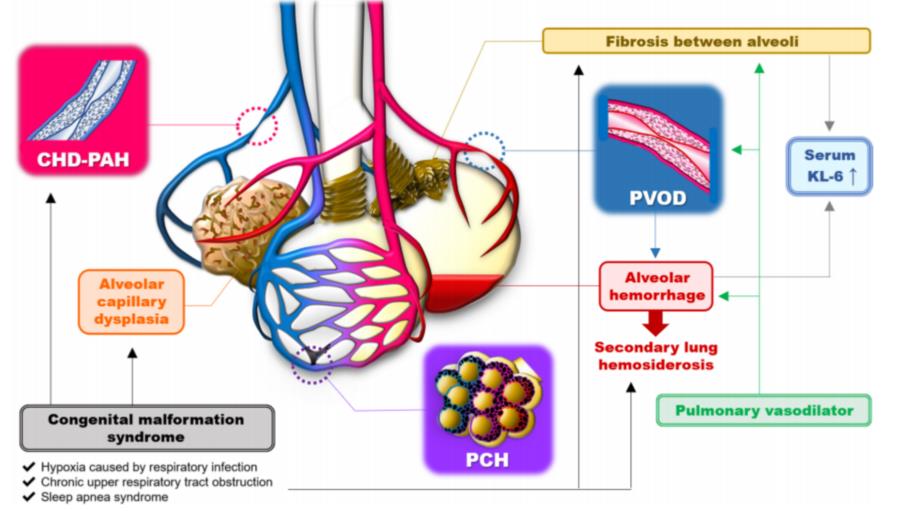
但是治疗的进步的同时,也出现了一些不区分肺动脉高压的亚型而贸然用药的问题,非但浪费医疗资源而且还可能加重病情。在这个病例讨论中,有一幅简图说明加重病情的机制:肺动脉高压靶向药物对于广泛的肺泡毛细血管病变、肺泡出血的病例,反而增加了肺泡毛细血管渗出,加重肺泡静脉淤血,加重肺泡间隔纤维化,导致肺内出血进一步加重,使病情进一步恶化。
所以,肺动脉高压靶向药物的规范化应用应该给予重视,这样会进一步提高肺动脉高压的治疗水平,提高肺动脉高压患者的生存率。
既往笔记
低水平白蛋白尿与儿童肺动脉高压
甲基丙二酸尿症 肺动脉高压 非典型溶血性尿毒综合征
88158223
